Minimally invasive surgery (MIS) / Percutaneous surgery for hallux rigidus, especially cheilectomy
強剛母趾とは
強剛母趾は、外反母趾の次に多い母趾の疾患です。母趾MTP関節の変形性関節症、いわゆる加齢変化で、徐々に悪化していきます。
外傷や炎症性疾患、遺伝的素因、歩き方の異常、足の先天的な異常、肥満、靴の影響(特にハイヒール)などもあると言われています。
症状としては、母趾MTP関節の上が腫脹して、特に踏み返し(母趾が上に反ったとき)が痛みます。靴の甲と当たって痛むこともあります。
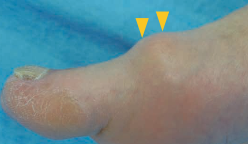
MTP関節の可動域、特に上に反らす背屈動作が制限されています。
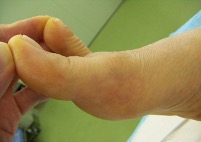
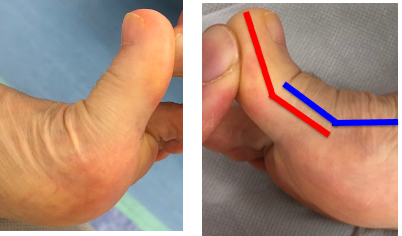
罹患期間が長くなってくると、MTP関節の動きを補うために、一つ先にあるIP関節が普通より反りやすくなったり、IP関節の底にタコができたりすることもあります。
母趾の痛みを減らすために、踏み返しの少ないすり足歩行になったり、小趾側に荷重していることもあります。
関節の上にできた骨のトゲ(骨棘)のために、母趾のしびれや神経痛が出ることもあります。
アメリカ人の50歳以上の40人に一人がかかるそうです。
外反母趾と違って、女性だけでなく男性にも多く、両側の人も多いです。
診断には、上記の症状のほかにレントゲンも撮りますが、初期や軽度の例ではわかりにくく、他院で診断がつかなかった例も多いです。反対の母趾と腫脹や可動域を比べたりしますが、両側例だとあまり左右差がないので、他の足趾と可動域を比べたりします。
体重をかけたときに可動域制限が顕著になることが多いので、母趾を下から押し上げて、荷重に近い状態にした時の母趾の反り具合を見たりもします(この状態で反りにくくなるのを、機能的強剛母趾とも言います)。
レントゲンでは、関節の隙間が狭くなっていたり、トゲ(骨棘)が出ていることが多いです。
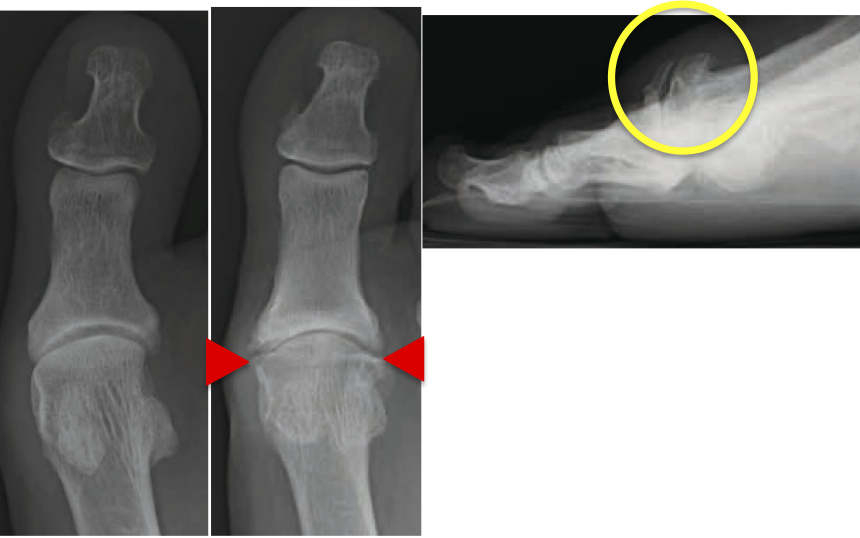
似た病気として、外反母趾や痛風、関節リウマチ、骨軟骨腫瘍などもあるので注意が必要です。
なので、レントゲンだけではわかりにくい例や、手術まで検討する場合には、CTやMRI検査も行っています。
CTでは骨棘や小骨片、MRIではそれに加えて関節水腫、骨髄浮腫、軟骨の変性や滑膜の増生を確認します。
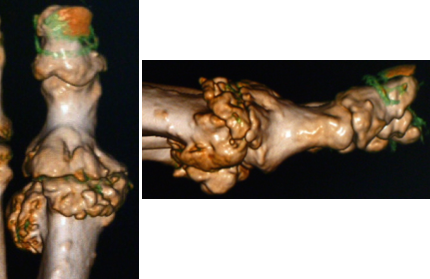
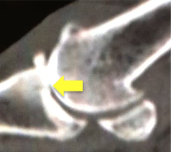
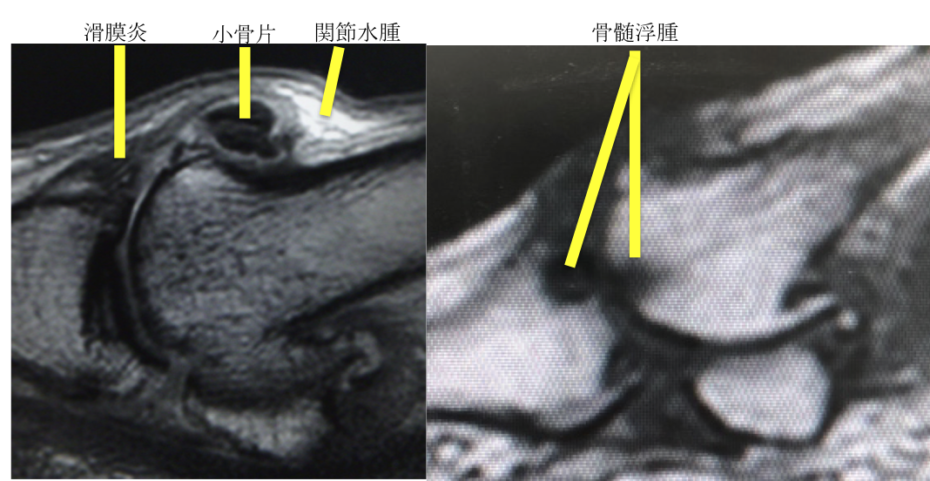
治療には、保存治療と手術があります。
保存治療は局所安静、つまり反らす動作を制限します。歩幅を狭くし、坂や階段、しゃがむのを控えます。また、甲の部分が当たりにくい靴にしたり、底が固くて反りにくい靴や、底が舟底状になっている靴がお勧めです。
普段の靴でも母趾が反りにくくなるように、固い足底挿板を作成したりすることも多いです。
それ以外には、ご希望に応じて鎮痛剤の内服や外用薬を処方しています。
注射については、日本ではヒアルロン酸注射の適応はありません。またステロイドや局所麻酔注射は、効果が限定的で、むしろ感染や関節破壊を促進するおそれがあるため、行っていません。
手術の適応、非適応
手術をお勧めするのは、靴の工夫や固い足底挿板、鎮痛剤といった保存治療で症状が改善しない場合です。
反対に、手術をお勧めしないのは、現在明らかな感染がある、阻血性疾患の合併、重度の糖尿病、喫煙する、特に骨切り後に術後の安静が守れない、ハイヒールを履きたい方(強剛母趾の原因の一つにもなり、術後も関節が固くて履けない場合があるほか、症状が再発する危険もあるため)、若年者(そもそも疾患が異なる可能性があり、また骨の成長線を損傷するおそれもあるため)などです。
手術法としては、軽度から中等度には、関節縁切除術(cheilectomy、これには観血的、鏡視下、経皮的方法があります)を行い、必要に応じて、基節骨楔状骨切り(Moberg法など)、中足骨楔状骨切り(Watermann法など)を追加します。この他、必要に応じて底側の骨棘切除を追加したりすることもあります。
最近では、中足骨頭引き下げ骨切り術(sliding osteotomy)やMTP関節底側解離(底側関節包切開や短母趾屈筋腱切離)の報告もあります。
さらに重度例には、切除関節形成、関節固定、interposition arthroplasty(適切な和名が不明です。関節包や伸筋腱の一部を関節内に介在させる方法です)、人工関節置換術、人工軟骨挿入術などがあります。
人工関節置換術は、少なくとも現在の日本で使用できるものは長期成績に問題があり、当科では行っていません。人工軟骨挿入術は、ここ数年で海外での報告が増えていますが、日本では認可されていません。
一般に、Hattrup & Johnson分類という関節の変性の程度で重症度を決めます。ただ、この分類法は、レントゲンの正面像だけで、しかも基節骨・中足骨間しか評価されません。
実際には、側面像での評価も必要ですし、基節骨・中足骨間だけでなく、底側の種子骨と中足骨頭の間の関節評価も必要です。
ですので、先に述べたように、手術の際は臨床症状とレントゲンだけでなく、CTやMRI検査も事前に行っています。
ただ、最終的には、画像診断だけでなく、患者様にそれぞれの術式のメリット、デメリットを説明し、よく相談した上で、術式を決めています。
当科での手術法
強剛母趾の手術には、いくつかの方法があります。
従来の手術法でもMISの場合でも、重症度などによって選択される術式が変わります。
代表的な手術法である関節縁切除術の場合、従来法では3cm以上の切開が必要でした。他の術式を組み合わせたり、関節固定術を行う場合には、さらに切開が必要です。
当科では可能な範囲でMIS手技で手術を行っており、主に下記の術式を単独または組み合わせて行っています。
(1)経皮的関節縁切除法(cheilectomy)、(2) 経皮的基節骨楔状骨切法(Moberg法)、(3)経皮的第1中足骨頭引き下げ骨切り術(sliding osteotomy)、その他にMTP関節底側解離(底側関節包切開や短母趾屈筋腱切離)。(関節縁切除法(cheilectomy)は、以前は関節「唇」切除とも呼ばれていましたが、現在は日本足の外科学会で関節「縁」切除に名称が統一されています。)
いずれも、5〜10mmほどの小切開を数箇所組み合わせて行います。
さらに重度例では、(4)経皮的または観血的MTP関節固定術、(5)観血的interposition arthroplastyを行います。
MTP関節固定術を経皮的に行うのは、骨の破壊や配列異常があまりない例に限定しています。あまり変形が強いと、骨棘も大きく部位も多くなって、形状も複雑になるなど、MISだけで手術するには限界があるためです。
また、これは従来法でもそうですが、特にMISでは、今のところ底側の操作は困難です。
(1)の切開から、鏡視下滑膜切除、骨髄刺激も同時に行うこともあります。骨棘切除だけよりも、滑膜切除も同時に行ったほうが、術後の痛みや腫脹の改善が早いようです。が、同時に他の手術も行って時間がかかる場合や、手術時間が短いほうが患者様の状態にとって良い場合など、状況に応じて追加しないこともあります。
これは、(1)の関節縁切除と鏡視下滑膜切除を同時に行った例です。
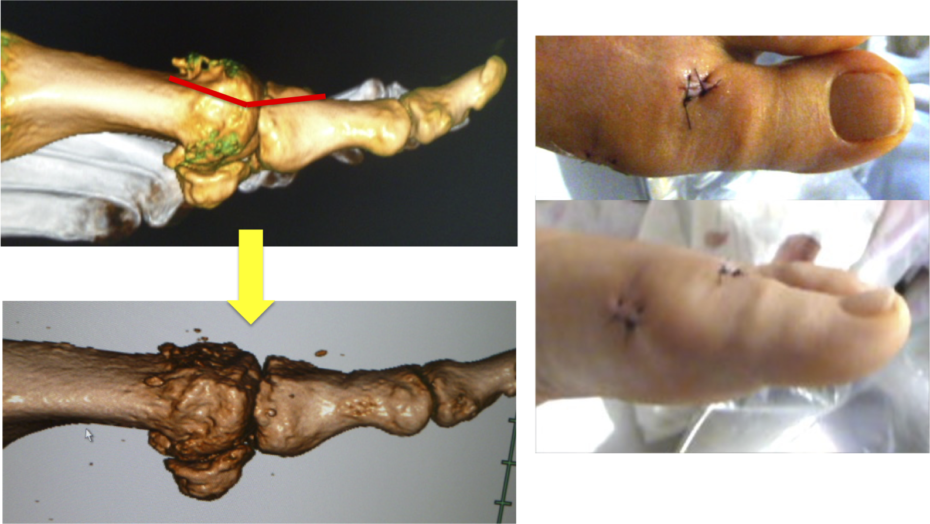
各手術法の適応は、臨床所見と、レントゲン、CT、MRI検査による関節の破壊の程度によって決めています。
ただ、本来なら関節固定の適応でも、積極的に関節固定を希望される方はあまりいません。もともと可動域制限が強くても、固定して完全に動かなくなることに対しては、やはり抵抗がある患者様が多いようです。なので、患者様によくご理解いただいた上でですが、本来よりもやや適応をずらした手術法になることもあります。
経皮的手術の適応で特に重要なのは、最大背屈時には痛みがあるが、その途中では痛みがないことです。つまり、関節軟骨の破壊はあるものの、痛みの主な原因が背側の骨棘や滑膜炎であることです。最大背屈する前に痛くなる場合は、関節縁切除だけでは痛みが改善しない可能性が高まります。
また、底側が痛い場合は、底側の種子骨周囲の変性も関係していることが多く、手術で背屈制限が改善すると、かえって底側の痛みが増したり、底側に違和感を生じることがあります。これは、背屈が改善したことで、中足骨頭と種子骨間の可動性が変化することが要因と考えられます。
こういったリスクを考慮して、今までは(1)と(2)を併用することで対処していました。つまり、(1)で疼痛と背屈可動域の改善を、(2)で種子骨の負担をなるべく増やさないようにしつつ、背屈可動域の改善と関節内の圧力軽減を目指します。ただ、底屈の可動域が悪化するリスクはあります。
ただ、最近の研究や報告を受けて、今後は(3)の適応が増えてくる可能性があると考えています。
実際の手術例
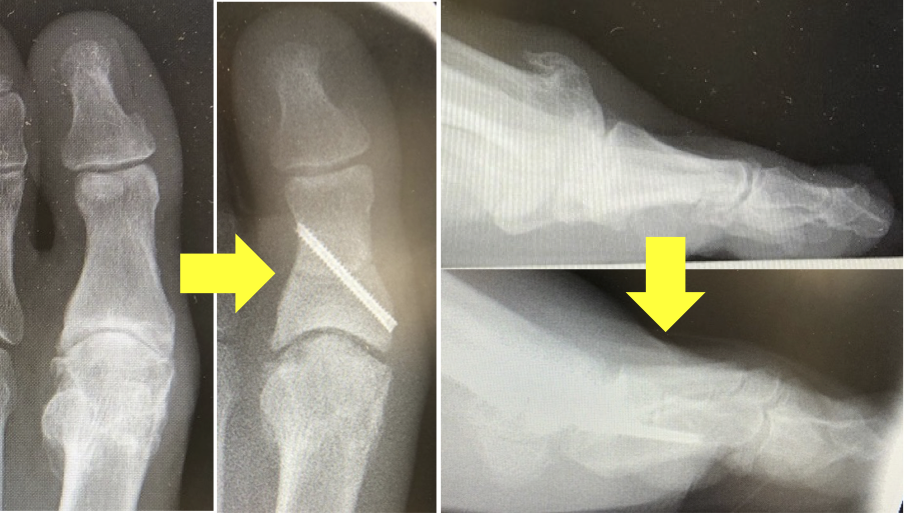
最近、当科で一番多い、(1)経皮的関節縁切除術(cheilectomy)と(2) 経皮的基節骨楔状骨切り術(Moberg法)を組み合わせて行った例です。(1)の切開から、鏡視下滑膜切除、骨髄刺激も同時に行っています。
(1)だけだと、骨棘の位置に応じて1、2か所、鏡視下滑膜切除も併用した場合は2か所、(2)も併用した場合はさらに2か所切開を追加しています。
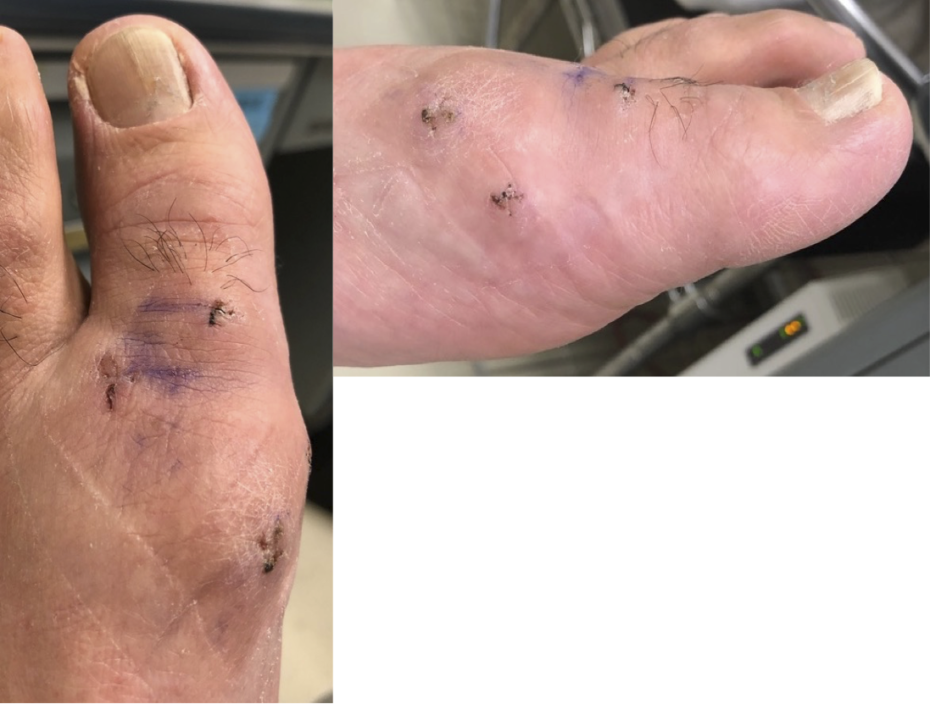
以前、お二人に、片足を従来の関節縁切除術で、反対側をMISの関節縁切除術で手術したことがありました。左右の手術の時期がずれたりしたためです。
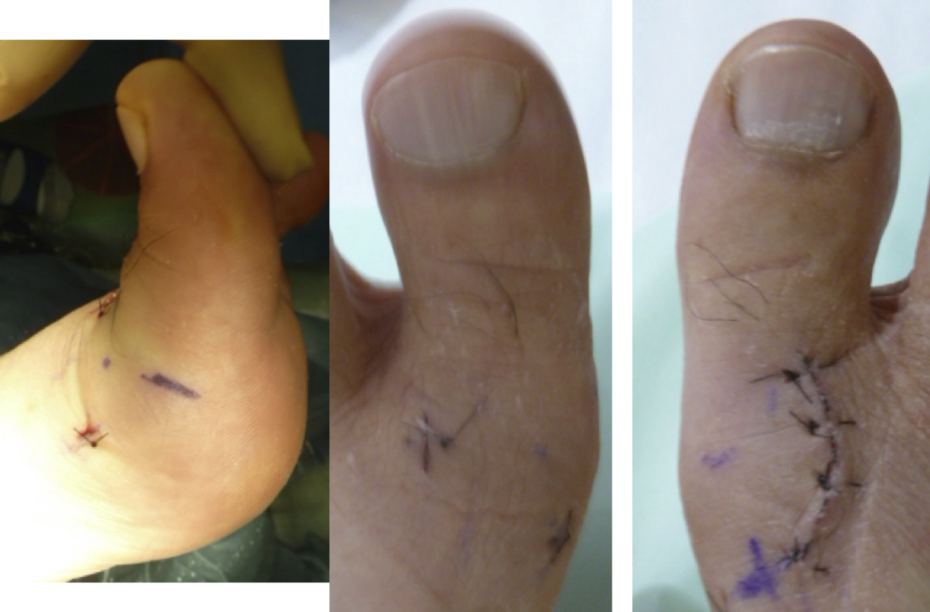
お二人とも、従来法と比べてMISのほうが術後の痛みが楽だったとおっしゃっていました。
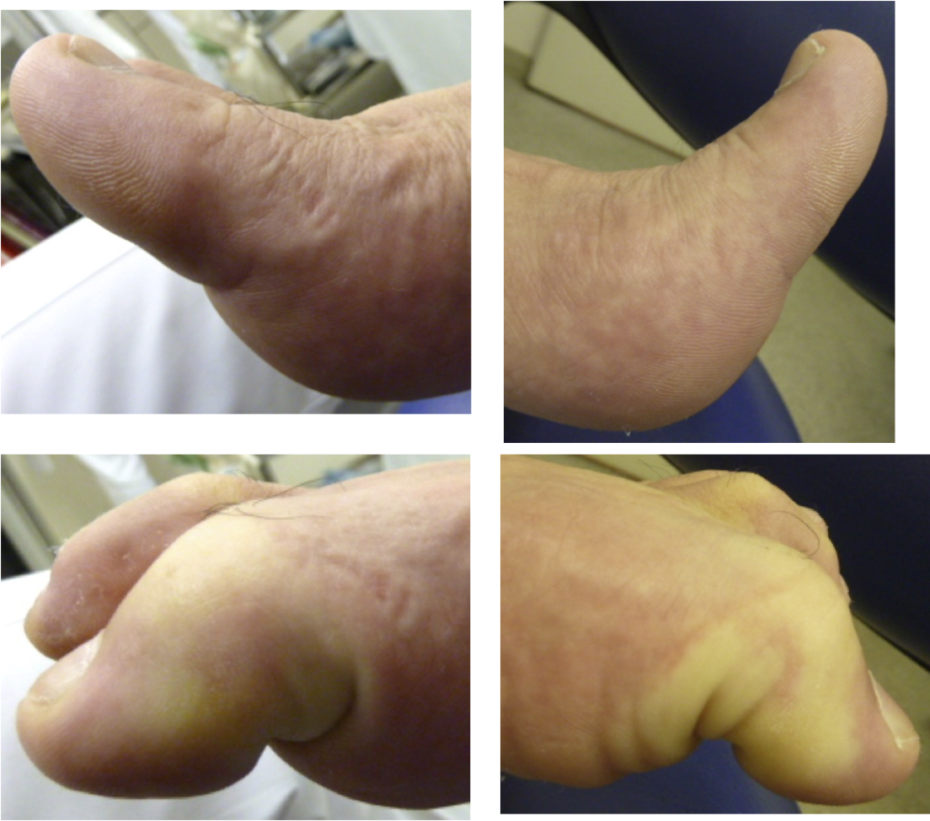
上と同じ方です。右足が従来法、左足がMISの術後です。左のMISほうが母趾の反り返りがいいですが、もともとの強剛母趾の程度にも左右差があったので、単純な比較はできないと思います。
長所、短所
長所: 従来法より小切開のため、術後の痛みや腫脹が少なく、早期からのリハビリが可能です。
短所:重度変形の場合は、経皮的手術法だけでは対応できないことがあります。その場合は、従来法に準じた切開が必要になります。
従来法と同様に、特にMoberg法などの骨切り術を併用した場合、骨癒合の遷延や変形治癒、スクリューの破損を予防するため、患者様の十分なご理解とご協力が必要です。また、矯正には限界があります。もともとが加齢による関節の変性疾患のため、症状の残存や再発の可能性があるのも、従来法と同様です。
手術による合併症の可能性
従来法と同様、以下のような合併症を生じる恐れがあります。
感染、神経・血管・腱損傷、熱傷、縫合不全、骨癒合不全(偽関節)、骨棘の再生や増生した仮骨による刺激、中足骨頭壊死、内固定材(スクリューなど)による刺激症状、変形性関節症の進行、疼痛部位の変化(可動域の改善による底側の違和感〜痛み、つま先が靴に当たるなど)、再手術、関節可動域制限の残存、麻酔や抗生剤・鎮痛剤などによる副作用、深部静脈血栓症、肺塞栓症など。
このうち、スクリューによる刺激症状はほとんどなく、今のところ、抜く必要があった方はいません。
手術までの流れ
術前検査:予め、外来で必要な検査を行います。病態の正確な把握のため、CTやMRI検査も行っています。既往症や、術前の検査結果に問題があった場合などには、事前に当院・当該科の受診が必要です。かかりつけ医師からの情報提供が必要な場合もあります。
術前後に中止が必要な薬もあります。服用されている薬は、必ず全てご申告ください。
装具の購入:術後に使う靴型装具を装具士から購入していただきます。左右兼用のため、同様の術式であれば、後日、反対側の手術の際も使えます。
他に同時手術で矯正する箇所がなければ、底が平らで固く、曲がらない靴型装具を使います。残念ながら保険はききません。税抜き3000円です(2022年2月現在)。

入院、手術、退院
*海外では、ほとんどが日帰り手術ですが、日本では保険制度などの諸事情から、短期間の入院になることが多いです。
入院:手術の前日に入院していただきます。手術当日は、麻酔専門医が全身麻酔または腰椎麻酔を行います。
手術当日:手術時間は、術式や併用手術などによっても変わりますが、1時間前後です。術前の麻酔や準備の時間、術後のレントゲン写真なども含めますと、手術室に入室してから退室するまで、2時間くらいかかります。手術当日から、感染予防のために抗生剤を投与します。鎮痛剤も投与します。
術後:術後、手術室でレントゲン検査を行います。ときどき、手術室で撮影できるレントゲンでは評価しにくいことがあり、その際は、翌日以降にCT検査をすることがあります。また、CTは後日の癒合確認にも行うことがあります。
骨脆弱性や固定力などに問題がなければ、手術当日または翌日から靴型装具を付けて荷重を開始します。
(1)だけの手術の場合、母趾の関節可動域訓練は、痛みが許す範囲で術後翌日から少しずつ行います。装具は1、2週間使います。
(1)に、(2)や(3)も併用した場合も、骨切り部の固定性がよければ、関節可動域は(1)だけのときと同様に、手術翌日から少しずつ行います。装具も同じものを使いますが、術後1か月くらい装着を継続していただいています。
抜糸は術後2週くらいです。抜糸後から積極的な可動域訓練を行うようにしています。
当初は腫れるため足部の冷却と挙上が大事で、抜糸するまでは下垂や歩行は1時間のうち15分以内をお勧めしています。
退院:術後経過で特に問題がなければ、数日で退院可能です(ほとんどのかたは、2泊3日〜3泊4日です)。ただし、歩行が不安定だったり、通院するのが大変などの理由で、抜糸までの2週間や、リハビリも兼ねての入院を希望する場合も、相談させていただきます。
術後の通院
通院は、最初は1〜2週おきに、その後は徐々に間を空けていきます。順調なら、術後3か月以降は3〜6か月おきで、短くても1年後までは様子をみます。もともと加齢に伴う変性疾患のため、症状が残ったり、加齢による再発の危険があるので、その後もフォローさせていただくことも多いです。
楔状骨切りも行った場合は、踏み返しは術後2か月くらいから、順調なら軽い運動は3か月後くらいから行うのが目安です。ただし、術式や骨癒合の具合、年齢などによって変わることがあります。
個人差もあります。術後3〜4か月くらいは足がむくむことが多いです。
スクリューは、痛みなどの問題がなければ抜かないことが多いです(今のところ、抜去を希望された方はいません)。抜く場合は、十分骨癒合した後に、局所麻酔での日帰り手術で行いますが、ご希望によって入院もできます。
代表的な参考文献
Vernois J, Redfern DJ. Percutaneous surgery for severe hallux valgus. Foot Ankle Clin 2016;21:479-493.
Razik A, Sott AH. Cheilectomy for Hallux Rigidus. Foot Ankle Clin 2016;21(3):451-457.
Teoh KH, et al. Minimally Invasive Dorsal Cheilectomy of the First Metatarsal: A Cadaveric Study. Foot Ankle Int 2018;39(12):1497-1501.
Bauer T, et al. First metatarsophalangeal joint percutaneous arthrodesis. Orthopaedics & Traumatology 2010;96:567-573.
ご興味のある先生で、参考文献を探しておられる方に、MIS足の外科センターからのおすすめの書籍を掲載しておきます。術式の詳細については、私に指導してくださった先生方や、他の先生が詳しく説明されています。ぜひご覧ください。